LA TEORIA LIPIDICA NON SPIEGA TUTTO
Di Angelo Mingrone
Può sembrare non attuale, o non propriamente all’ordine del giorno, parlare di Aterosclerosi (patologia responsabile del danneggiamento delle arterie e della formazione di placche all’interno di esse), e di malattie cardiovascolari in generale, in un momento come l’attuale caratterizzato dal dramma della pandemia da Covid-19 con le centinaia di morti che causa ogni giorno in Italia, il collasso di molte strutture ospedaliere, la campagna vaccinale che procede a singhiozzo, le restrizioni che impone e che solo i più volenterosi accettano senza protestare. Ma il fatto è, come sappiamo, che le patologie cardiovascolari e tumorali, per citare quelle statisticamente più rilevanti, non hanno certo smesso di esistere a causa della pandemia: semplicemente vengono messe (per necessità?) in secondo piano, trattate in modo intempestivo, spesso inefficace, con conseguenze facilmente immaginabili: la mortalità e gli esiti non favorevoli sono in notevole aumento, e solo il controllo più rapido possibile della pandemia potrà consentire il ripristino di cure adeguate per queste categorie di pazienti.
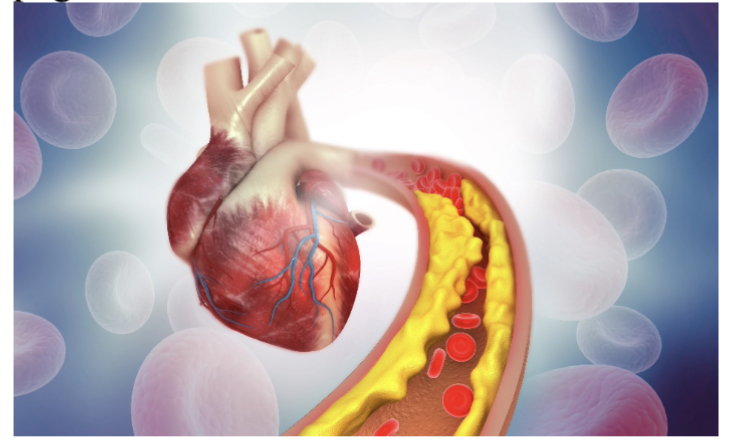
L’aterosclerosi in quanto causa di malattia cardiovascolare continua dunque ad esistere e a segnare l’esistenza di molti pazienti. E, come le pandemie, e diversamente da quanto si sarebbe portati a pensare, è sempre esistita e ha accompagnato l’uomo sin dal sorgere delle più antiche civiltà. Tracce di aterosclerosi sono state chiaramente documentate nelle mummie degli egizi risalenti a circa 4 millenni fa. Nel 2011 è stata pubblicata sul Journal of american college of cardiology una ricerca effettuata dal famoso gruppo di Horus che, utilizzando tecniche sofisticate di tomografia computerizzata ha potuto documentare, in 52 mummie egizie di adulti di entrambi i sessi, calcificazioni (segno certo di placche aterosclerotiche) in diversi distretti arteriosi: l’aorta, le coronarie, le arterie iliache, lefemorali e le carotidee.
L’aterosclerosi verosimilmente colpiva quasi esclusivamente le classi privilegiate, nobili e clero in particolare, ed era più marcata nei soggetti di età più avanzata. D’altra parte la mummificazione, pratica complessa (e costosa) era esclusivo appannaggio delle classi più abbienti e detentrici del potere. Sulla genesi della patologia aterosclerotica possono essere fatte solo delle ipotesi: non avendosi testimonianze circa la presenza di diabete e ipertensione, si può ragionevolmente ipotizzare che la vita sedentaria e la dieta assai ricca di lipidi contribuissero in modo determinante alla insorgenza della patologia.
Lo stesso gruppo ha avuto il merito di documentare i medesimi reperti attraverso identiche tecniche diagnostiche, in altre 137 mummie di popolazioni non solo egizie, ma di altre civiltà e altri continenti: nel vecchio Perù, tra gli antichi Pueblos dell’America del sud-ovest, presso le popolazioni delle Isole Aleutine circondate dalle gelide acque del Pacifico settentrionale e del mare di Bering. Per queste popolazioni sono state ipotizzate quali causa scatenante, oltre alla dieta ricca in lipidi, probabili infezioni croniche assai presenti in certi habitat.

Ma altrettanto interesse ha suscitato presso gli scienziati, e non solo, la scoperta della pressoché totale assenza di aterosclerosi presso la popolazione Tsimane della Bolivia. Si tratta di un gruppo etnico che vive nella foresta fluviale amazzonica e conserva ancora oggi uno stile di vita preindustriale. Gli abitanti vivono in capanne di paglia, senza elettricità ed altri confort moderni. Praticano la caccia e la pesca, consumano molte verdure e svolgono quotidianamente una intensa attività fisica. Di conseguenza le loro arterie sono magicamente prive di placche: un ottantenne ha arterie paragonabili a quelle di un cinquantenne americano o europeo. E gli infarti e gli ictus sono pressoché sconosciuto, mentre ovviamente le malattie infettive giocano un ruolo di maggior rilievo. Nel 2017 è stato pubblicata sul Lancet, una delle più prestigiose riviste di medicina, una ricerca che ha consentito di documentare attraverso un indagine chiamataangiotac coronarica l’assenza di valori significativi di calcio nelle coronarie di questo gruppo etnico, che, come dicevamo, si accompagna sempre alla presenza di placche aterosclerotiche. La dieta e lo stile di vita operano un tale “miracolo”, insieme forse afattori genetici imprecisati, ma non studiati, che potrebbero giocare un ruolo altrettanto importante. Sta di fatto però che, in queste popolazioni, a causa dell’ambiente nel quale vivono e delle attività che praticano, le patologie infettive croniche giocano un ruolo molto importante, come documentato da parametri infiammatori, quasi costantemente al di sopra di livelli ritenuti normali. Poiché, come vedremo la componente infiammatoria gioca un ruolo importante nella genesi dell’aterosclerosi, com’è possibile che queste popolazioni abbiano arterie completamente prive di placche? La risposta è che il fattore infiammatorio è un fattore probabilmente necessario, ma non sufficiente da solo a causare aterosclerosi, e che in assenza di una dieta ricca di lipidi non possa causare danni alle arterie.

Le sorprese non finiscono qui: è esperienza comune, e non solo di medici e cardiologici, che alcuni soggetti, spesso in età giovane, e apparentemente privi di fattori di rischio, possano andare incontro ad infarto miocardico o ad ictus. Ricordo che qualche decennio fa sono stati condotti anche degli studi con l’intenzione di comprenderne le cause scatenanti. In Italia uno dei pionieri di tali ricerche è stato il prof. Attilio Maseri, una delle menti più illustri della cardiologia europea e non solo, il quale invitava allievi, cardiologi e ricercatori a soffermarsi soprattutto sui casi clinici strani o particolari, anziché su quelli classici e “banali”, perché illoro attento studio può contribuire molto alla comprensione di alcuni meccanismi fisiopatologici ancora ignoti. Nel caso di malattie cardiovascolari acute in assenza apparente di fattori di rischio, molto credito si dà ai geni, al DNA, che in un soggetto sfortunato ne sarebbe il principale determinante. Lo stesso DNA che viene tirato in causa, sul fronte opposto, nel caso di soggetti(molto pochi, a dire il vero) che raggiungono un’età avanzata, pur essendo affetti da ipertensione, diabete e che non si sottraggono ai piaceri della tavola. Posso però dire che, sulla base della mia modesta esperienza personale, è assai difficile che un infarto venga ad un soggetto esente totalmente da fattori di rischio e che, “scavando” bene nell’anamnesi, qualcosa viene quasi sempre fuori: o ci troviamo di fronte ad un fumatore, oppure ad un iperteso che trascura la sua patologia, oppure a qualcuno che ritiene che il colesterolo sia alto perché ereditario, e in base a qualche curiosa teoria non merita di essere curato. I geni fanno la loro parte, ma le abitudini e lo stile di vita contano molto di più.
Che elevate concentrazioni di colesterolo siano la causa della gran parte delle malattie coronariche non esiste alcun dubbio. Numerosi, direi infiniti, sono gli studi che lo hanno stabilito. E se ne elencassi solamente una parte le dimensioni di questo articoli triplicherebbero. Ma tranquilli, non ho nessuna intenzione di farlo.Le linee guida europee ed americane degli ultimi decenni insistono particolarmente su questo punto. Ed anzi il livello di colesterolo ritenuto normale viene sempre più abbassato. Se qualcuno dei lettori è in possesso di indagini laboratoristiche anche solo di dieci anni fa potrà rendersi conto che, diversamente da oggi, venivano considerati normali valori di colesterolo totaledi oltre 250 mg per cento ml. Oggi i valori di colesterolo LDL in un soggetto sano devono essere inferiori a 115 mg%. Ed è compito preciso di medici e cardiologi spiegarlo ai pazienti ed invitarli attraverso la dieta innanzitutto e poi i farmaci a raggiungere questi livelli.
Nel soggetto diabetico, poi, i valori devono essere ancora più bassi, fino a 70 mg%, e in un soggetto reduce da un infarto valori accettabili non possono essere superiori a 55 mg ogni cento ml di sangue, mentre in base a raccomandazioni precedenti di qualche anno fa si ritenevano adeguati valori anche un po’ più alti (70). il motivo per cui si attua la “politica” del “più basso è, meglio è”, anzi la politica del più basso è, quanto prima lo è, meglio è, risiede negli studi clinici che hanno consentito di documentare un miglioramento della sopravvivenza, e in generale della prognosi nei soggetti nei quali il colesterolo viene portato a livelli più bassi di quelli ritenuti, anche solo fino a pochi anni fa, accettabili. E anche dalla constatazione, forse più banale ma non meno importante, che i livelli di colesterolo presenti alla nascita nel cordone ombelicale sono dell’ordine di 50-60 mg%: se madre natura ci fornisce questi livelli, perché dovremmo tollerarne altri più elevati? Oggi, per fortuna, il panorama terapeutico è di gran lunga più ampio e vario di quello di qualche anno fa. E si dispone di molecole efficaci e sicure, in grado di ridurre da sole o in combinazione il colesterolo a livelli inimmaginabili solo qualche anno fa. Per non parlare di quando studiavo l’argomento all’Università: allora andava di moda la soia, l’unico elemento in grado di dare qualche timido risultato, e ricordo ancora il gran parlare che se ne faceva in occasione di importanti consessi scientifici, e le infinite pubblicazioni che occupavano pagine e pagine di riviste prestigiose.
Tutto risolto, quindi? Non proprio (ahimè!). Perché in una parte dei soggetti (per fortuna non troppo numerosa) con livelli di colesterolo pari a quelli proposti dalle linee guida europee ed americane esiste il cosiddetto rischio residuo, la cardiopatia ischemica può ripresentarsi, può cioè recidivare. Probabilmente sulla base di questa constatazione gli studiosi si sono sforzati, direi si sono interstarditi nel proporre valori sempre più bassi che hanno ridotto ma non abolito del tutto le recidive. Manca quindi qualche tassello importante per completare il puzzle affascinante dell’Aterosclerosi. Nel 2008 è stato pubblicato sul New England Journal of Medicine lo studio JUPITER che ha documentato nei soggetti con valori ritenuti allora normali di colesterolo e trattati con rosuvastatina, un farmaco appartenente alla categoria delle statine (molecole di primaria importanza nel trattamento delle ipercolesterolemia), una importante riduzione degli infarti e della morte cardiovascolare nei soggetti studiati. Essendo i soggetti con colesterolo normale, si è ipotizzato che la rosuvastatina agisse riducendo l’infiammazione che si ritiene oggi responsabile insieme al colesterolo della formazione delle placche, dato confermato in effetti nel corso di questo studio dal miglioramento dei livelli della proteina C reattiva, un parametro di laboratorio sensibile e importante, quanto comune e routinario. Nel 2018 è comparso un altro studio assai interessante, che getta ulteriore luce sulla patogenesi dell’aterosclerosi, lo studio CANTOS ( JACC2018). In questo studio sono state confrontate due popolazioni di soggetti con caratteristiche cliniche simili, identici valori di colesterolo e con trattamenti terapeutici sovrapponibili, che differivano tra loro per il fatto che ad una popolazione veniva praticata una terapia antinfiammatoria biologica, cioè con anticorpi monoclonali (il canakinumab), mentre all’altra veniva somministrato un farmaco placebo. Il farmaco antinfiammatorio, che non agisce in nessun modo sui livelli di colesterolo, si dimostrava in grado di ridurre di un ulteriore 31% l’infarto e la mortalità cardiovascolare. Agendo unicamente nel senso di ridurre la componente infiammatoria delle placche aterosclerotiche. Attraverso meccanismi enzimatici complessi, che non è qui il caso di riprendere, si otteneva una riduzione sensibile delle concentrazioni della solita proteina C reattiva. Non solo: maggiore era la riduzione di questo parametro, maggiore era il beneficio. E benefici si avevano attraverso altri meccanismi anche sul diabete e sulla insufficienza renale.
Il cosiddetto rischio residuo quindi potrebbe essere spiegato con la persistenza di altri fattori responsabili della insorgenza delle placche, come per esempio la infiammazione. L’infiammazione da sola, in assenza di valori elevati di colesterolo, non è probabilmente in grado di scatenare il processo aterosclerotico, come documentato nella popolazione Tsiname della Bolivia, ma può contribuirvi in maniera importante insieme ad elevate concentrazioni di grassi: diventando determinante. Gli autori dello studio vanno anche oltre ipotizzando, accanto al rischio infiammatorio residuo, per esempio un rischio antitrombotico residuo o un rischio residuo legato a trigliceridi.
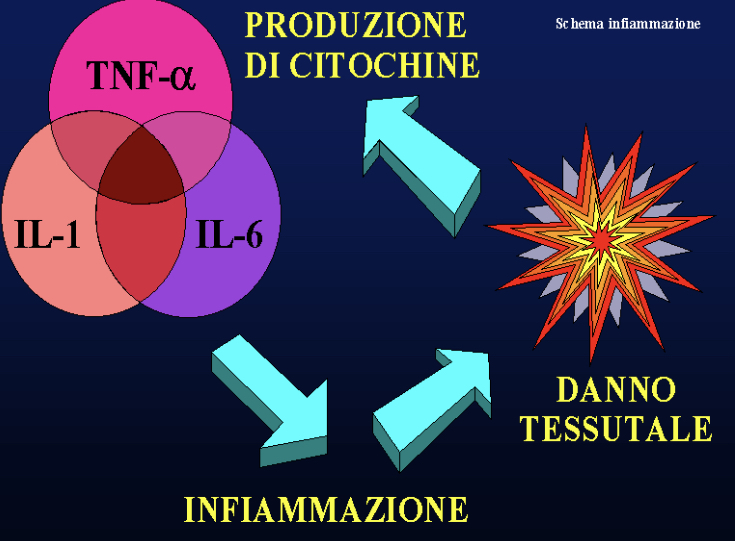
E’ facile immaginare che tutte queste componenti del rischio aterosclerotico residuo saranno oggetto degli studi clinici dei prossimi anni, e che ciascuno di essi avrà un peso diverso in soggetti diversi.
In un soggetto potrà aver maggior peso la componente lipidica nella patogenesi dell’aterosclerosi, in un altro sarà predominante il fattore infiammatorio, in un altro ancorabisognerà valutare adeguatamente per esempio l’ipertrigliceridemia. Per tale motivo bisognerà prescrivere (allo stesso modo di un sarto che deve confezionare abiti diversi a clienti con caratteristiche fisiche diverse) terapia diverse per pazienti diversi. La cosiddetta Medicina di Precisione, che sarà compito dei cardiologi più attenti alle novità e al progresso scientifico impostare.
